跟骨骨折为最常见的跗骨骨折,发生率约为全身骨折的2%,在所有的跟骨骨折中,累及后关节面的骨折占60%~75%。跟骨骨折多见于高能量损伤(如高处坠落伤和车祸伤),这使部分患者同时伴有全身其他部位损伤。跟骨骨折更多见于年轻的工作者,部分患者伤后会残留不同程度的功能障碍。
对于跟骨骨折的治疗,目前临床上仍存在争议。有研究认为,跟骨骨折手术治疗较保守治疗并不能为患者带来更好的功能改善,反而会因手术并发症增加一定风险。也有研究认为,尽管短期内保守治疗的效果与手术治疗相似,但是其远期发生距下关节炎的概率明显增加。目前,后关节面移位的关节内骨折是跟骨骨折主要的手术指征,手术目的主要是恢复后关节面的平整,改善患者预后。
本研究通过回顾北京大学人民医院2015年1月至2020年10月行手术治疗的跟骨骨折患者的病例资料,旨在探讨跟骨骨折术后发生距下关节炎和影响足部功能预后的危险因素。
资料与方法
一、一般资料:
共116例患者纳入本研究,患者基线资料见表1。

二、手术方法:
1、术前准备:
患者入院后常规予消肿治疗,通过抬高患肢及冰袋外敷减轻局部水肿,必要时采取甘露醇等药物进行脱水治疗。密切观察患肢皮肤条件,待患者足外侧皮肤出现皱纹征后再行手术治疗。
2、手术方式:
① Sanders入路:
患者全身麻醉或椎管内麻醉,麻醉达成后,患者取侧卧位(双侧骨折患者取俯卧位),于患肢大腿根部绑扎止血带,常规消毒。切口于外踝尖近端约3 cm处,紧邻跟腱外侧,向下于足外侧皮肤和足跟垫交界处弧形转向足趾,切口远端至第五跖骨跟骰关节处。于皮瓣尖端掀起全厚皮瓣,并应用非接触技术使用三枚克氏针牵开皮瓣。纠正跟骨力线,显露患者距下关节后关节面。直视下清理并复位后关节面骨块,使用临时克氏针固定,直视下及C型臂X线机透视下确认后关节面复位平整,使用接骨板固定。再次透视确认复位良好后留置引流管并逐层缝合伤口。
② 跗骨窦入路:
患者全身麻醉或椎管内麻醉,麻醉达成后,患者取侧卧位,于患肢大腿根部绑扎止血带,常规消毒。从外踝尖端下方1 cm处至第五跖骨跟骰关节水平处行4 cm横行切口,根据解剖层次逐层分离,充分保护腓肠神经及腓骨肌腱,钝性分离暴露患者距下关节后关节面,清除局部血肿,用骨膜起子撬拨复位外侧骨块,用克氏针临时固定于内侧骨块,使用C型臂X线机透视确认后关节面复位平整,同时通过压迫足跟恢复跟骨宽度,透视确认复位良好后使用跗骨窦接骨板固定。再次透视确认复位良好后留置引流管并缝合伤口。
3、术后处理:
术后抬高患肢,常规应用抗生素治疗,术后引流量少于10 ml时拔除引流管,术后2~3周视切口愈合情况拆除缝线。术后1 d嘱患者行足趾主动活动练习,术后1周开始踝关节主动锻炼,术后1个月开始后足内外翻锻炼,术后3个月内患肢免负重。
结果
一、跟骨骨折术后发生距下关节炎的危险因素:
术后关节炎评分>1分与≤1分患足术后Böhler角之间的差异具有统计学意义,术后患足疼痛情况差异无统计学意义(P<0.05,表2)。通过趋势检验显示术后距下关节炎的发生与Sanders分型有相关性(P<0.05,表2)。
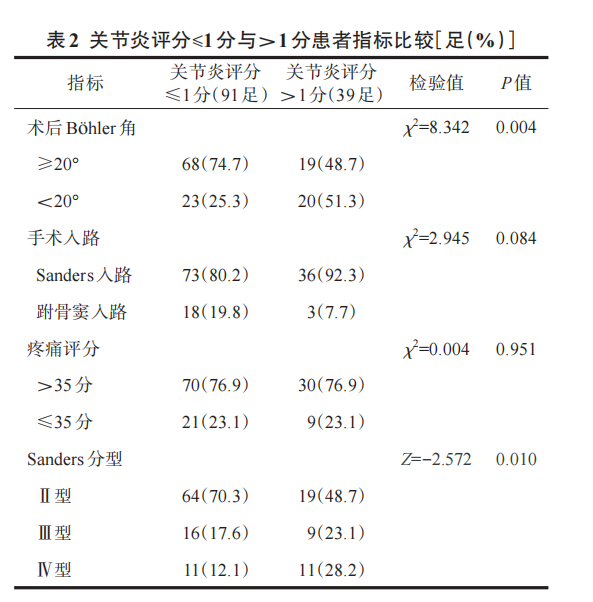
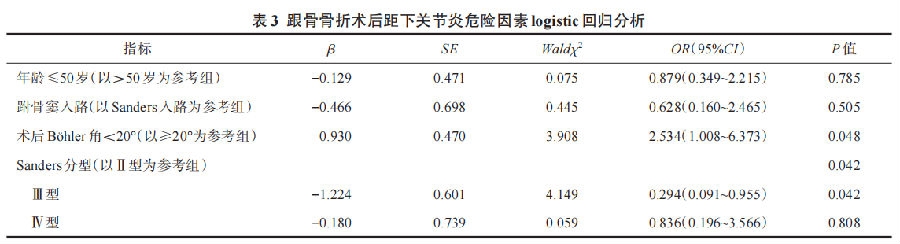
Logistic回归分析结果显示,术后Böhler角、骨折分型是跟骨骨折术后发生距下关节炎的独立危险因素(P<0.05,表3)。
二、跟骨骨折术后影响功能预后的危险因素:
跟骨骨折术后足部功能评分好与评分一般患者的术后Böhler角及关节炎评分之间的差异有统计学意义(P<0.05,表4),手术方式的差异无统计学意义。通过趋势检验显示Sanders分型影响术后足部功能评分(P<0.05,表4)。
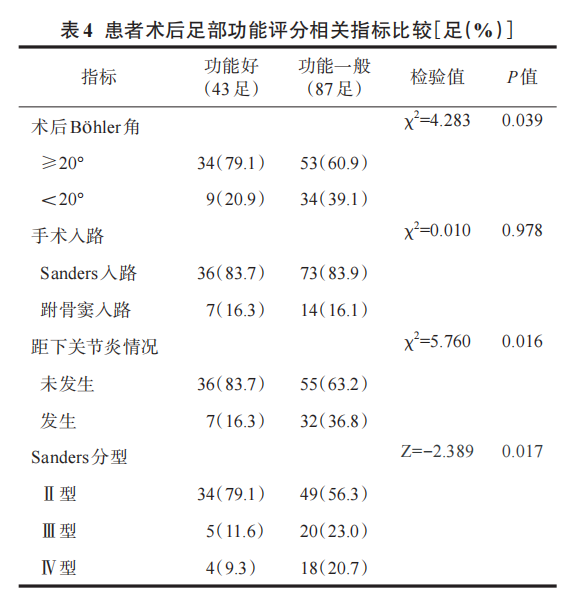
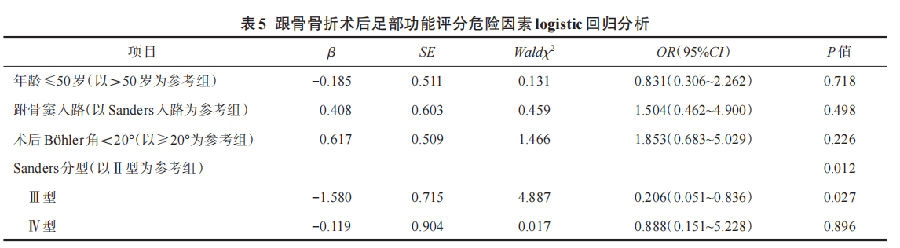
Logistic回归分析结果显示,骨折分型是影响跟骨骨折术后足部功能评分的独立危险因素(P<0.05,表5),术后Böhler角不是影响跟骨骨折术后足部功能的独立危险因素。
讨论
一、跟骨骨折术后患足疼痛的发生:
本研究发现,仅有22足(16.9%)日常活动中未出现疼痛,但100足(76.9%)平时存在的疼痛对生活无影响。通过卡方分析,发现患者距下关节炎的发生与患肢疼痛无显著关系。跟骨骨折术后患者疼痛原因可能与皮瓣局部瘢痕增生挛缩、内固定激惹等多种因素相关,并且大部分患者不需要进行特殊干预。
二、跟骨骨折患者术后距下关节僵硬的发生:
本研究发现,仅有12.3%的患者认为术后患足活动较正常侧或术前无明显变化,其余患者患足术后与健侧或术前相比存在不同程度的距下关节僵硬,即后足内外翻活动障碍。这与患者术后康复训练的依从性不佳相关。本研究发现,患者术后出现不同程度的距下关节僵硬,可能与国内患者无法长期配合康复师进行距下关节内外翻锻炼相关。建议术后1个月进行距下关节锻炼以免发生关节僵硬的并发症,同时建议3个月后逐步恢复负重训练。
三、跟骨骨折术后发生距下关节炎及影响后足功能评价的危险因素:
本研究发现术后Böhler角是跟骨骨折术后出现距下关节炎的独立危险因素。Böhler角在跟骨骨折中常反映后关节面塌陷情况,通过测量不同患者术后首次X线片的Böhler角,发现当术后Böhler角处于20°~40°(即正常人Böhler角的范围)时,术后患者出现距下关节炎的概率会大幅降低,同时对患者术后的功能恢复有一定的影响。有研究表明,跟骨骨折术后后关节面出现1~2 mm的台阶会改变距下关节的应力分布,尽管应力的重新分布不一定会发展成为距下关节炎,但是仍会影响患者的预后。不同的研究指出,当复位后Böhler角不满意时,其远期预后较差,是导致远期发生距下关节炎并行距下关节融合术的危险因素。因此,临床医师应当在术中尽可能纠正后关节面塌陷情况,减少患者远期距下关节炎的发生。有研究认为,跟骨骨折在受伤时会导致部分关节软骨出现不可逆的损伤,最终发展为创伤性关节炎,这是部分患者在手术复位相对良好的情况下发生距下关节炎的原因。
本研究中,可以看到不同Sanders分型的患者的预后存在差异,并具有统计学意义。Sanders提出基于CT的跟骨骨折分型时指出,SandersⅡ、Ⅲ、Ⅳ型骨折在预后上存在差异,并认为后关节面上骨折线越多,其临床预后越差。后续研究认为对SandersⅡ、Ⅲ型骨折采取切开复位内固定术可以有效改善患者的预后,对SandersⅣ型骨折建议采取距下关节融合术以改善患者远期预后。本研究中,所有患者均采取切开复位内固定术,并未对患者一期行距下关节融合术,截至随访时患者均未因距下关节炎行距下关节融合术。可以延长对SandersⅣ型患者的随访,观察其后期行距下关节融合的比率,进而了解患者一期行距下关节融合术的必要性。
传统的观点认为,跟骨骨折手术后关节面的复位质量会影响患者的预后。本研究通过中长期的随访,发现跟骨骨折术后足部功能评分好与评分一般患者的术后后关节面塌陷情况、骨折分型的差异有统计学意义。然而通过logistic回归分析发现,骨折分型是影响跟骨骨折术后足部功能的独立危险因素,后关节面的塌陷情况并非影响跟骨骨折术后足部功能评分的独立危险因素。对跟骨后关节面塌陷的纠正并不是改善患者中远期足部功能的关键。目前有研究认为,对有移位的跟骨骨折保守治疗后患者足部功能较手术治疗无差异,这与本研究结论相似。本研究中,39足(30.0%)术后发生了距下关节炎,但均未行距下关节融合术。因此,足部功能的评价对跟骨骨折术后的患者更加重要,在对跟骨骨折患者治疗时应更加重视患者的足部功能。
然而,本研究仅讨论了跟骨后关节面塌陷情况与患者中远期足部功能评分的关系,跟骨骨折后的内外翻及短缩畸形同样也可能导致足部功能障碍。有待后续研究继续探讨手术治疗对于跟骨骨折的意义。
四、手术入路与距下关节炎发生及后足功能评价的关系:
近年来,跗骨窦入路越来越多的应用于跟骨骨折的手术治疗当中,其可以更好地保护足部血供,减少切口并发症的发生。本研究发现,跗骨窦入路与传统Sanders入路在患者是否发生距下关节炎上差异无统计学意义。经跗骨窦切口也能够很好地暴露距下关节后关节面,对后关节面骨块进行复位、固定,但在手术前需完善CT检查更细致地评估骨折情况。对于一些复杂骨折,需更全面评估,以更好地复位后关节面为手术的主要目的,不能单纯为减少切口并发症而导致复位不良。
结论
多数患者跟骨骨折术后均会出现患足疼痛,但大部分患者的疼痛对生活无影响。应当通过多方面的评估,来判断患者远期的预后情况。跟骨骨折术后远期发生距下关节炎的独立危险因素为术后后关节面塌陷情况及骨折分型,良好的手术复位是减少距下关节炎发生的关键。后关节面术后塌陷情况不是跟骨骨折术后影响足部功能评分的独立危险因素,在患者治疗过程中应更注重患者足部功能的恢复。跗骨窦入路对患者远期功能预后及距下关节炎的发生并无显著影响,可以更多尝试该入路以避免切口并发症的发生。
引自[1]张博禹,张俊国,谢文勇等.跟骨骨折术后距下关节炎与足部功能预后的危险因素分析[J].中华骨与关节外科杂志,2022,15(12):958-963.