《中华骨与关节外科杂志》2019年7月第12卷第7期
Chinese Journal ofBone and Joint Surgery Vo1.12, No.7, Jul. 2019
周非非1△ 韩彬2△ 刘楠3△ 苑垒1△ 田晶4△ 李莉5△ 蔡思逸6 陈峰6 孙浩林7 张志成8 郭航9 毛海青10 丁琛11 殷国勇12 孙宇1* 贺宝荣13* 刘浩11* 杨惠林10* 李淳德7* 沈建雄6* 孙天胜8* 邱贵兴6*
北京大学第三医院1.骨科,2.麻醉科,3.康复医学科,4.手术室,5.营养科;6.北京协和医院骨科;7.北京大学第一医院骨科;中国人民解放军总医院第七医学中心 8.骨科,9.麻醉科;10.苏州大学附属第一医院骨科;11.四川大学华西医院骨科;12.南京医科大学第一附属医院骨科;13.西安交通大学附属红会医院脊柱外科
【摘要】
颈椎后路手术是治疗多节段颈椎退行性脊髓病和(或)神经根病最常用的手术方式之一。通过引入加速康复外科(ERAS)理念,优化围手术期处理措施,可进一步提高脊柱外科患者的诊疗效果。
为了规范ERAS临床路径在脊柱外科不同术式中的应用,在《脊柱外科加速康复——围手术期管理策略专家共识》的基础上,结合颈椎后路手术自身特点,经过全国专家组反复讨论,达成颈椎后路手术ERAS实施流程专家共识,供脊柱外科医师在临床工作中参考。
加速康复外科(enhanced recovery after surgery, ERAS)是基于循证医学证据而采用的一系列围手术期优化措施,以减少围手术期的生理及心理创伤应激,减少术后并发症,达到加速康复的目的[1,2]。
研究表明,ERAS的实施可以减少术后并发症,缩短住院时间,减少医疗费用。脊柱外科病种多,手术方式复杂多变,因此,脊柱手术ERAS临床路径的实施需结合不同术式的自身特点,采取针对性强、导向更加明确的围手术期策略。
颈椎后路手术是脊柱外科最常见、最基本的术式之一,经全国脊柱外科专家组多次讨论,在循证医学的基础上,针对颈椎后路手术ERAS实施流程达成共识,供广大脊柱外科医师在临床工作中参考和应用。
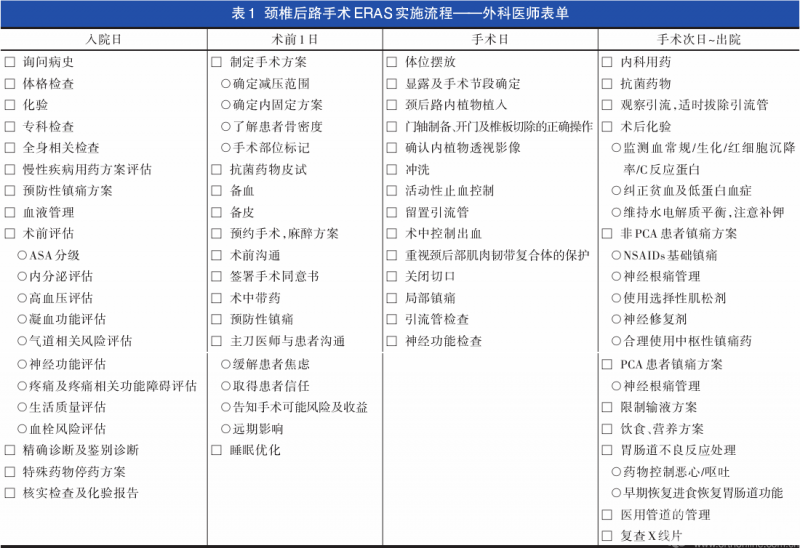
需要强调的是,本临床路径的实施需要脊柱外科医师、麻醉医师、康复医师、病房护士及手术室护士等多个科室成员共同配合完成。为了更便于临床操作,特制定了各科室成员的表单,详见表1~5。
1 颈椎后路手术的定义
颈椎后路手术适用于治疗多节段颈椎间盘突出、椎管狭窄、后纵韧带骨化、黄韧带骨化/钙化所导致的脊髓型颈椎病、混合型颈椎病和颈椎后纵韧带骨化症等疾病。手术方式包括颈后路椎管扩大椎板成形术、颈后路椎板切除、颈椎侧块螺钉/椎弓根螺钉内固定、植骨融合术等。
2 颈椎后路手术相关疾病的特点及影响围手术期ERAS进程的主要问题
颈椎后路手术适用于多节段颈脊髓压迫造成的颈脊髓病和(或)神经根病。多数患者病程长,神经功能损害程度重,范围广,生活质量低,生理功能、心理功能和社会职能均有明显障碍,致残率高。
颈椎后路手术的目的是通过椎板成形或椎板切除,扩大椎管容积,直接去除致病的椎管狭窄因素,并通过硬膜囊张力的改变、脊髓后移实现间接减压的目的。同时,通过对颈后部肌肉韧带复合体结构的保护或重建,必要时辅以内固定,维持或重建颈椎生理曲度和稳定性。颈椎后路椎板成形、椎管扩大术还是一种颈椎非融合手术,保持了颈椎的生理活动。
颈椎后路手术切口大,骨结构、软组织破坏严重,对颈椎稳定性、生理曲度的影响较大,因此颈椎后路手术在去除致病因素的同时也会造成患者心理、机体一系列的应激反应[3]。
如何加速围手术期的康复,将涉及以下几个主要问题:围手术期的疼痛管理;各种医疗管道的管理,尤其是引流管的管理;颈椎后路术后可能出现的C5神经根麻痹及轴性症状。这些问题均可直接或间接影响患者术后康复锻炼的进程。
因此,围手术期加速康复需考虑重点优化术前相关各项评估,进行充分的沟通、宣教,强化围手术期疼痛、尿管/引流管的管理,重视术后相关康复锻炼以及保障围手术期安全[4]。
3 颈椎退行性疾病的鉴别诊断
颈椎退变性疾病常需与颈椎其他类型疾病,尤其是与神经内科相关疾病相鉴别,在结合症状、体征、影像学检查的基础上,重视相关辅助检查及实验室检查。必要时应完善臂丛MRI、颈椎增强MRI、颅脑MRI、肌电图等检查,以除外脊髓感染性、占位性疾病、平山病、运动神经元病等其他疾病。若存在异常,需追因溯源,避免漏诊、误诊。
4 评估
加速康复措施的个体化,应以患者的全面评估为基础。颈椎退行性疾病围手术期ERAS实施策略应“从评估开始,以评估结束”。
4.1脊柱外科手术基本评估
4.1.1美国麻醉医师协会(American Society of Anesthebiologists, ASA)分级评估:根据ASA分级对患者全身健康情况与疾病严重程度进行评估,初步判断患者对围手术期应激反应的耐受力[5]。
4.1.2心肺功能评估:采用美国纽约心脏病学会(New York Heart Association, NYHA)心功能分级和代谢当量(metabolic equivalent of task, MET)评估患者心功能。常规检查胸部X线检查判断有无呼吸系统合并症。对疑有呼吸功能异常患者通过肺功能检查判断有无通气及换气功能障碍。通过屏气试验来评估患者的心肺储备能力,预测其对缺氧的耐受性。
4.1.3凝血功能评估:通过病史采集、体格检查及术前实验室凝血功能检查可发现患者是否存在可能增加围手术期出血的相关疾病。
4.1.4血糖评估:建议将空腹血糖控制在5.6~10.0mmol/L,随机血糖应控制在12.0mmol/L以内[6]。术前应将原有降糖方案过渡至胰岛素,并根据禁食情况减去控制餐后血糖的胰岛素剂量。糖尿病患者手术当日停用口服降糖药和非胰岛素注射剂,停药期间监测血糖,使用常规胰岛素控制血糖水平。
4.1.5高血压评估:术前了解患者高血压病因、病程、程度、靶器官受累情况。建议择期手术前中青年患者血压控制<130/85mmHg(1mmHg=0.133kPa),老年患者<140/90mmHg为宜。合并糖尿病的高血压患者,应降至130/80mmHg以下[6]。必要时请心内科医师会诊并指导治疗。
4.1.6营养评估:术前采用营养风险筛查NRS2002量表评估手术患者是否存在营养风险。有风险者给予术前营养支持。
4.1.7术后恶心呕吐(post-operative nausea and vomiting, PONV)风险评估:对于女性、不吸烟、晕动症或既往有恶心呕吐病史,以及术后应用阿片类药物的患者[7],注意识别并采取相应的防治措施。
4.1.8术后谵妄(post-operative delirium, POD)易感因素评估:高龄、认知功能障碍、合并多种内科疾病、摄人减少、生理功能储备减少、多种药物应用、酗酒为术后澹妄的易感因素[8],对于此类患者应识别并采取相应的预防措施。
4.1.9尿潴留风险评估:对于年龄>50岁、男性、术前存在尿道梗阻症状和与尿潴留相关的神经性疾病以及围手术期应用抗胆碱能药物、β受体阻滞剂的患者,可采用国际前列腺症状评分((international prostate symptom score, IPSS)评估术前膀胱功能,并预测术后尿潴留的风险[9,10]。
4.1.10静脉血栓风险评估:对于瘫痪、高龄、肥胖、静脉曲张、脑梗死、血栓病史及家族史、D-二聚体水平增高等具有深静脉血栓及肺栓塞高危因素的患者可采用Wells血栓风险评分表进行评估[11,12]。
4.2颈椎后路手术专项评估
颈椎退行性疾病全面的评估体系既应从医师专业的角度客观进行生理学、功能学评价;同时也应反映出从患者角度出发的,对治疗后生理、心理及社会功能状态的主观感受[[13,14]。
4.2.1疼痛评估(含疼痛对患者日常生活能力影响评估):推荐使用视觉模拟评分(visual analoguescale, VAS)、颈椎相关功能障碍指数量表(neck disability index, NDI)评估颈痛及上肢放射痛及其对功能的影响[15,16]。
4.2.2脊髓、神经功能障碍评估:推荐使用日本骨科学会17分法(Japanese Orthopaedics Association 17 score)及其修订版本评估患者的神经功能状态[17,18]。
4.2.3生活质量评估:推荐使用SF-36或EQ-SD量表评估患者的生活质量[19,20]。
4.2.4影像学评估:①X线:颈椎骨性椎管测量、颈椎活动度评估、颈椎曲度评估、颈椎矢状面平衡评估等;②CT:后纵韧带骨化、椎板厚度等;③MRI:脊髓压缩比、脊髓信号等。
4.2.5骨密度:对于绝经后妇女和65岁以上男性,需在围手术期进行骨密度测量。对于骨质疏松的治疗,可参考《原发性骨质疏松症诊疗指南》[21]。
4.2.6心理评估:对于术前颈痛持续时间大于3个月,既往存在焦虑和抑郁病史的患者,可采用医院焦虑抑郁量表(hospital anxiety and depression scale, HAD)进行心理评估与干预。
4.2.7康复评估:对于所有患者都应进行康复评估,目的是制定分阶段、个体化的康复治疗方案。评定内容包括:①疼痛:VAS评分及NDI量表;②颈椎功能:日本骨科协会颈椎功能评价量表(JOACMEQ)[22-24];③平衡功能:起立行走实验(timed up-and-go test, TUG)[25];④日常生活活动(activity of daily living, ADL):改良Barthel指数(modified Barthel index, MBI);⑤生活质量(SF-36或EQ-5D量表)。
(未完,待续)
参考文献:





相关阅读: